→ Definition: Bei der Pfortaderthrombose handelt es sich um einen teilweisen oder kompletten Verschluss des Pfortadersystems aufgrund einer Thrombosierung. Die Thrombose kann solitär die V. portae und ihre Äste oder zusätzlich weitere Venen des Splanchnikusgebiets (z.B. V. lienalis oder V. mesenterica superior) betreffen.
→ Epidemiologie:
→ I: Die Pfortaderthrombose hat in der Allgemeinbevölkerung eine Prävalenz von 0,05-0,5%; jedoch ist sie bei Patient mit Leberzirrhose mit 16% deutlich höher.
→ II: Sie kann in der gesamten Lebensspanne auftreten, hat aber einen Häufigkeitsgipfel im mittleren bis höheren Lebensalter (eine Geschlechtspräferenz existiert nicht).
→ Pathophysiologie: Die Pathogenese der Pfortaderthrombose kann der Virchow-Trias zugeordnet werden bestehend aus:
→ I: Hyperkoagulabilität durch Veränderung der Viskosität,
→ II: Hämostase (= Strömungsverlangsamung) und
→ III: Vaskulopathie (= pathologisch veränderte Gefäßwand).
→ Ätiologie: Die Genese der Pfortaderthrombose ist multifaktoriell, in 50% kann die Ursache nicht genau geklärt werden. Im Hinblick auf Risikofaktoren unterscheidet man zwischen:
→ I: Lokalen Risikofaktoren: Findet man in 20-30% der Fälle.
→ 1) Malignome: Und Metastasen im Bereich des Abdomens z.B. HCC, cholangiozelluläres Karzinom, Gallenblasenkarzinom, Magenkarzinom, Pankreaskarzinom, aber auch Polycythaemia vera, myelodysplastisches Syndrom, etc.
→ 2) Lokale Entzündungen: Wie die Ulcus duodeni, Cholezystitis, Pankreatitis, Divertikulitis, chronisch-entzündliche Darmerkrankungen wie Colitis ulcerosa und Morbus Crohn, Appendizitis, etc.
→ 3) Portalnahe Verletzungen: Nach Cholezystektomie, Gastrektomie, Anlage einer TIPS, Lebertransplantation, abdominelle Traumata, etc.
→ 4) Radiatio, Morbus Ormond, Splenektomie, Leberzirrhose mit vermindertem hepatischem Einstrom.
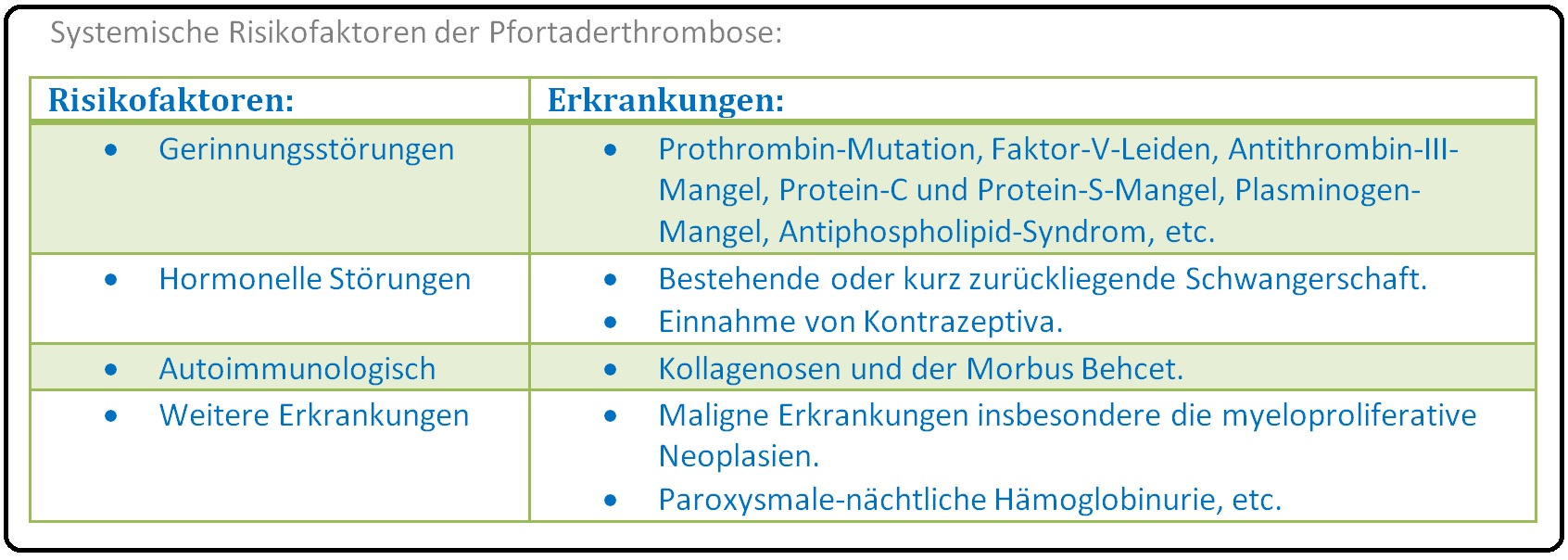
→ II: Systemische Risikofaktoren: Hierzu zählen u.a.: (Insbesondere auch die Thrombophilie verursacht durch z.B. Faktor-V-Leiden-Mutation, Protein-C und -S Mangel, etc.), paroxysmale nächtliche Hämoglobinurie, aber auch postoperativ nach abdominellen Eingriffen (z.B. Splenektomie), etc.
→ Klassifikation: Bei der Pfortaderthrombose existiert neben der Einteilung bezüglich der Ausdehnung (trunkuläre (= Stamm), radikuläre (Mesenterial-, Milzvene) und terminale PVT, die intrahepatischen Pfortader betreffend) eine anatomische Klassifikation, die insbesondere eine prognostische Relevanz aufweist. Bei Einbeziehung der Mesenterialgefäße besteht ein deutlich erhöhtes Risiko für die Entwicklung einer Darmischämie, aber gleichzeitig auch ein erniedrigtes Risiko für Varizenblutungen.
→ Klinik: Das klinische Beschwerdebild ist sehr vielgestaltig und kann sich akut oder chronisch präsentieren (hierbei handelt es sich um verschiedene Stadien der Pfortaderthrombose).
→ I: Akut:
→ 1) Unspezifische Symptome mit Übelkeit, Erbrechen, Diarrhoe, evtl. Fieber und Tachykardie.
→ 2) Charakteristisch sind Schmerzen im Abdomen, evtl. auch im Lumbalbereich, die plötzlich einsetzen oder aber auch sich progredient über mehrere Tage entwickeln können. Die Intensität der Schmerzen ist abhängig von der Ausdehnung der Thrombose.
→ 3) Des Weiteren können sich ein Ileus und bei bestehender intestinaler Obstruktion sogar eine Infarzierung des Darm mit konsekutiver Peritonitis manifestieren.
→ II: Chronisch:
→ 1) Kommt es bei der akuten Form nicht zu einer Spontanremission (sehr selten) oder therapeutischen Rekanalisation geht die Pfortaderthrombose in ein chronisches Stadium über. Hierbei stehen Zeichen einer portalen Hypertension mit Stauungsgastropathie, Ösophagusvarizenblutungen bzw. Fundus-, Splenomegalie und Hypersplenismus (mit Thrombozytopenie, Leukopenie und hämolytischer Anämie), Aszites sowie das Cruveilhier-von-Baumgarten-Syndrom (= Rekanalisation der V. umbilicalis) im Vordergrund.
→ 2) Wichtige Komplikationen bei der Pfortaderthrombose sind das akute Abdomen, der hämorrhagische Dünndarminfarkt (durch Ausdehnung der Thrombose auf die V. mesenterica superior) und das hepatopulmonale Syndrom (in 10% der Fälle).
→ Klinisch-relevant: Eine Einschränkung der Leberfunktion ist bei der Pfortaderthrombose nicht typisch und Komplikation wie Aszites und hepatischer Enzephalopathie deutlich seltener als bei der Leberzirrhose.
→ III: Bei der Leberzirrhose ist die Pfortaderthrombose nicht selten und die Prävalenz nimmt sogar mit fortschreitendem Stadium zu (Ursache ist ein abnehmender hepatischer Einstrom). Die Klinik ist häufig nur oligosymptomatisch; im Vordergrund steht die Neuentwicklung oder Verschlechterung eines bestehenden Aszites.
→ Diagnose: Bei neuaufgetretener Aszites bei Leberzirrhose sollte immer eine Pfortaderthrombose ausgeschlossen werden.
→ I: Anamnese/klinische Untersuchung:
→ 1) Bei der Abdomenpalpation ist evtl. bei Verschluss der V. mesenterica superior ein Loslassschmerz auslösbar und/oder eine vergrößerte Milz eruierbar.
→ 2) Auskultatorisch evtl. verminderte Darmgeräusche.
→ 3) Die Ausbildung eines Caput medusae (= umbilikale Varizen) ist Folge einer portalen Hypertension.
→ II: Labor: Ausschluss einer Koagulopathie durch laborchemische Bestimmung von Gerinnungsstatus, AT-III, Protein C und S etc.
→ III: Bildgebende Verfahren:
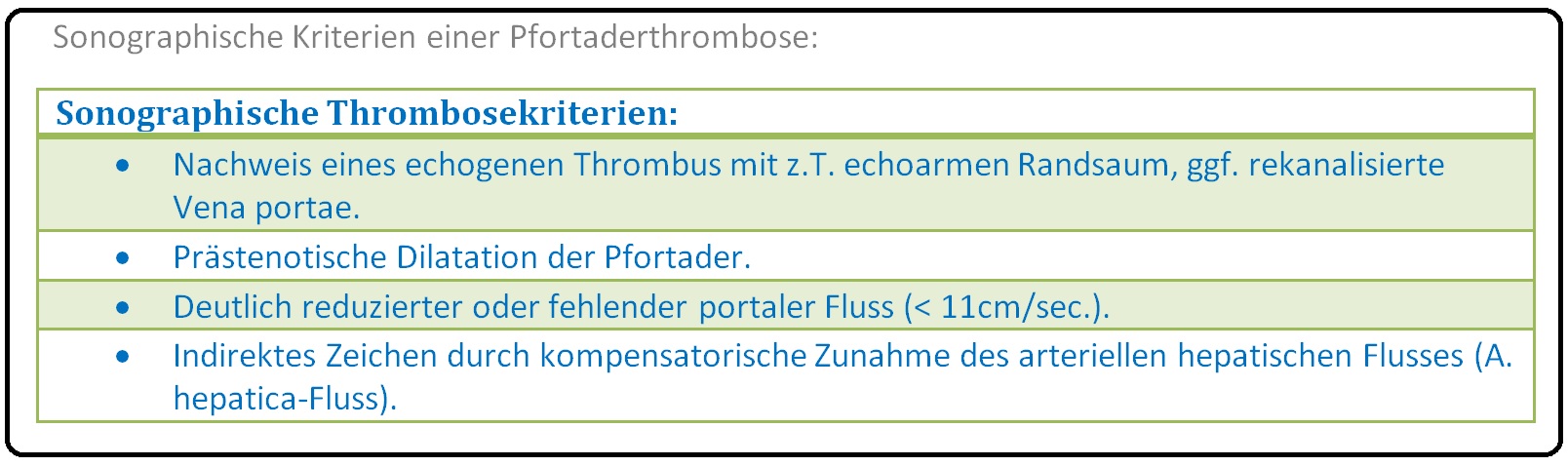
→ 1) Sonographie: (und Farbduplexsonographie) mit Darstellung eines Thrombose anhand nachfolgender Kriterien:
Weitere sonographische Hinweise sind portale Hypertonie > 10mmHg, Splenomegalie, Aszites, etc.
→ 2) KM-CT mit Darstellung von Kontrastmittelaussparungen.
→ 3) Angio-MRT: T1 gewichtet zeigt sich der Thrombus iso- oder leicht hyperintens im Vergleich zum Leberparenchym.
→ IV: Endoskopie: Zum Nachweis von möglichen Ösophagusvarizen und Fundus- oder einer Stauungsgastropathie als Zeichen einer portalen Hypertension.
→ Differenzialdiagnose: Von der Pfortaderthrombose müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden:
→ I: Leberzirrhose,
→ II: Budd-Chiari-Syndrom,
→ III: Sinusoidales Obstruktionssyndrom,
→ IV: Wurminfektion z.B. die Schistosomiasis.
→ V: Auch muss ein in die V. portae eingebrochenes hepatozelluläres Karzinom ausgeschlossen werden.
→ VI: Weitere Differenzialdiagnose: Sind u.a.: Ursachen für akute oder subakute Oberbauchschmerzen wie:
→ 1) Gallenkoliken unterschiedlicher Genese, Cholezystitis, Cholangitis.
→ 2) Ulcus ventriculi und - duodeni,
→ 3) Akute Pankreatitis,
→ 4) Akute Pyelonephritis und Nephrolithiasis etc.
→ Therapie: Behandlungsziel insbesondere der akuten Pfortaderthrombose ist die Rekanalisation der verschlossenen Portalvene, um mögliche Komplikationen wie z.B. hämorrhagischer Mensenterialinfarkt oder eine portale Hypertension zu vermeiden.
→ I: Konservative Therapie: Heparinisierung und anschließende orale Koagulation (z.B. Macumar); evtl. Fibrinolyse mit Urokinase:
→ 1) Initial 250000IE Urokinase über 20min., anschließend 2-4 Millionen IE/d i.v. Über den Perfusor über 3-5 Tage.
→ 2) Begleitender Heparin-Perfusor mit 500IE/ml.
→ 3) Überlappende Umstellung auf Phenprocoumon mit einem Ziel-INR zwischen 2-3 über einen Zeitraum von 3-6 Monaten (lebenslang nur bei persistierenden Risikofaktoren).
→ 4) Zusätzliche Applikation eines Breitbandantibiotikas.
→ 5) Bei der chronischen Form konzentriert sich die Behandlung auf die Komplikationen wie z.B. Senkung der portalen Hypertension durch Substitution nicht-selektiver Beta-Blocker (oder Nitrate), Therapie der Ösophagusvarizen mittels Gummibandligatur, Histoacrylskerosierung etc.
→ II: Interventionelle Therapie: Anlage eines transjugulären intrahepatischen portosystemischen Shunts (= TIPS) mit oder ohne lokale Lyse.
→ III: Chirurgische Therapie: Explorative Laparotomie mit Resektion nekrotischer Darmabschnitte (bei Vorliegen einer Darmischämie) und möglicher Thrombektomie.
→ Prognose: Die Prognose ist vor allem von der Grunderkrankung, der Krankheitsverlauf von der Entwicklung einer portalen Hypertension. Die Akutletalität liegt bei > 25%.